できるだけ“切らない”直腸がんの最新治療
- 2023-8-21
- がん診療 CANCER MEWS
- #切らない直腸がん治療, #消化管外科, #直腸がん
─ QOLの維持を目指すトータルな術前治療 ─
直腸がんは、治療により完治したとしても人工肛門(ストーマ)の装着を伴う場合が多く、生活の質の維持が課題となります。
そんな直腸がんに対して、三重大学病院が力を入れているのが、できるだけ切らなくてもいいように、術前に化学放射線療法をトータルに行う「Total Neoadjuvant Therapy(トータル・ネオアジュバンド・セラピー)」です。
欧米で広く実施されているこの療法を、当院は2018年に本邦で初めて導入し、現在も計画的に施行する数少ない医療機関の一つです。消化管・小児外科の問山教授に話を聞きました。

消化管・小児外科 教授
消化管外科 科長
問山 裕二
大腸がんの特徴
大腸にできるがんのうち、直腸がんにはどんな特徴がありますか。
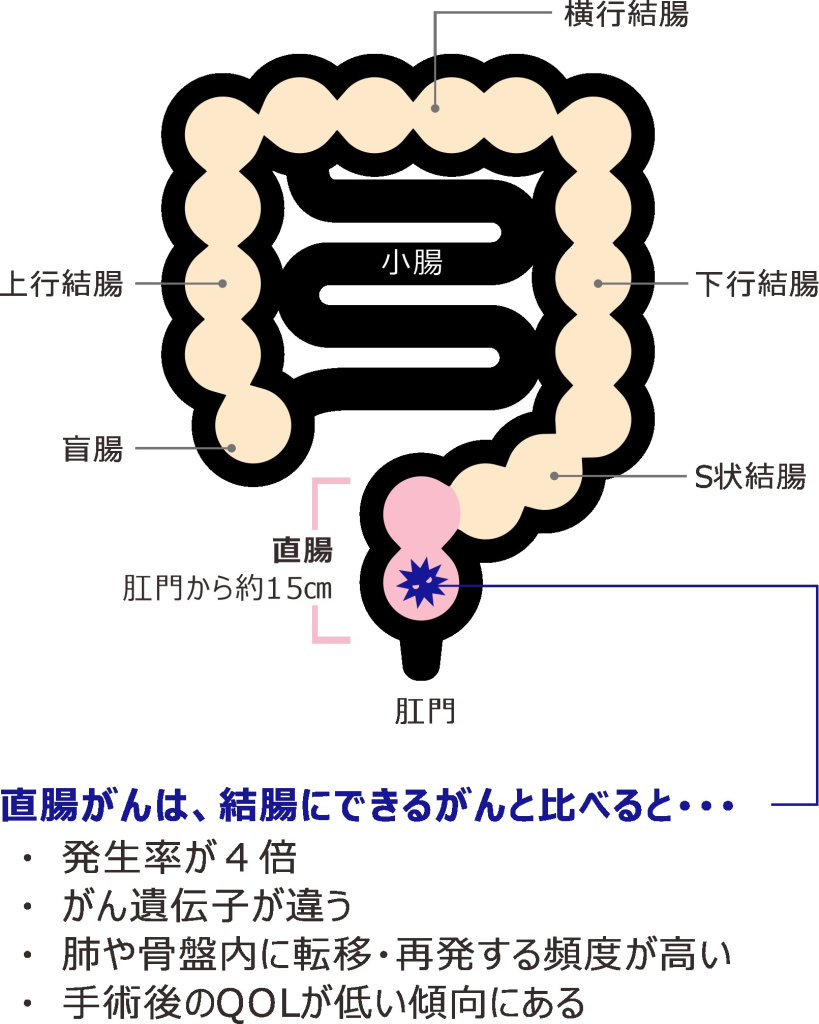
まず、大腸を簡単に説明いたしますと、肛門から約15㎝程度までが「直腸」で、そこから口側の部分が「結腸」となります。この直腸の部分にできるのが「直腸がん」です。
アメリカの研究では、結腸がんに比べ、直腸がんの発生率は4倍であると報告されています。また、がんの発生を遺伝学的に見た場合にも、直腸と結腸で違いがあることが示されています。
よって、同じ大腸にできるがんではありますが、診療においては、直腸がんと結腸がんは少し分けて考える必要があります。
直腸か結腸か、がんができる部位で予後にも違いがあるのでしょうか。
相対5年生存率(大腸がん以外でなくなる人を除外)には、大きな違いはありません。
一方で、結腸がんは肝臓に転移しやすく、直腸がんは肺、骨盤内に転移・再発する頻度が高いという特徴があります。また、直腸がんの方が、排便や排尿の機能に手術の影響を受けやすく、QOL(生活の質)が不良となる傾向があります。
QOLへの影響はとても気になる点です。
外科手術を前提とした場合、肛門に近い直腸がんでは、直腸と肛門を切除するため、永久人工肛門(ストーマ)となります。ストーマケアを習得することで、日常生活を送っていただくことは可能です。
肛門からある程度距離がある部位の場合は、直腸を切除し、肛門近くで直接結腸とつなぐことになります。便を貯留する直腸を切除しますので、排便回数が多くなり、便失禁をきたすこともあります。お薬で排便調節しますが、十分にコントロールできていないのが現状です。
切らない治療を目指す三重大学病院の直腸がん治療
そうした治療による影響を最小化できるよう、三重大学病院では“できるだけ切除をしない治療法”に力をいれているそうですね。
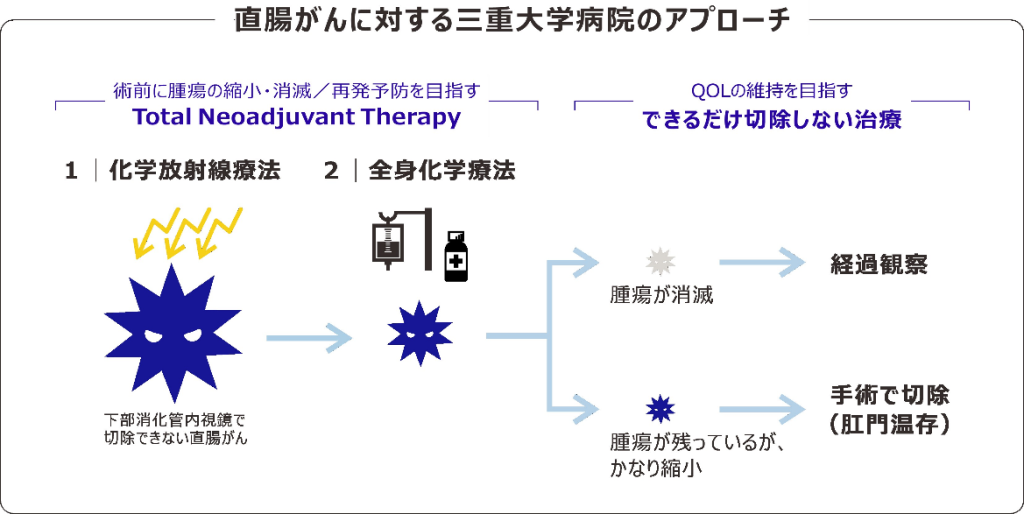
当院では、直腸がんに対してTotal Neoadjuvant Therapyという治療法を実施しています。これは、手術を行う前に、計画的に化学放射線療法と全身化学療法を導入することで、手術による“切除をしない”、または“切除を最小限にする”ことを目指す治療です。
具体的にはどのように行うのでしょうか。
まず、化学放射線療法により腫瘍を縮小させ、続いて全身化学療法で、さらなる腫瘍の縮小と再発予防を目指します。この治療により腫瘍が消失すれば、手術をせず経過観察します。
手術は行わないので、排便などに関わるQOLは維持されます。腫瘍が消失しない場合は手術をしますが、腫瘍は縮小していますので、高い確率で肛門が温存されます。
また、直腸を切除しなくてはならない場合でも、直腸に代わって便を貯留する結腸嚢というものを作成して肛門と吻合する術式を採用し、排便機能をできるだけ維持できるようにしています。
その治療は、どのステージの方でも適応可能なのですか。
肛門から挿入した消化管内視鏡で切除できない直腸がんのほとんどに適応可能だと考えています。外科切除が必要な患者さんにこの治療法をご説明し、同意していただければ実施は可能です。
これまでの治療実績はどんな感じでしょうか。
大腸内視鏡で切除不能な直腸がんに対しては、一般的に直腸と肛門を外科的に切除しますが、当院のTotal Neoadjuvant Therapyを実施した場合には、その外科手術を40%減らすことができる、つまり10人中4人は手術をしなくても治療可能であり、さらに再発率を低下させることが、これまでの事例で示されています。
この治療については、現時点でも計画的に施行している医療機関は本邦においては限られています。今後もより効果的な術前治療法を研究し、患者さんのQOLを尊重した根治性の高い直腸がん治療を進めていきたいと考えています。
三重大学病院でこの治療を積極的に導入できている理由は何ですか。
この治療には、質の高い放射線治療と腫瘍縮小・消滅の的確な診断が必要です。
当院は、もともと消化器がんに対する集学的治療に強みがありますが、当科では、2000年から直腸がんに対する術前の放射線療法を導入し、再発の低下と肛門温存率の向上に努めてきました。この20年間にわたる放射線科とのコラボレーションにより、放射線照射の精度と質を高めてこられたというのが一つです。
ただ、術前の放射線療法は、他の臓器への転移を制御できず、生存には寄与しなかった背景がありました。そこで、2018年に、手術前に腫瘍を縮小させるための放射線療法と、転移による再発を抑制するための抗がん剤治療を組み合わせるこの治療法を導入しました。
こうした取り組みの中で、放射線治療により腫瘍が消失したかどうかの診断や外科手術の必要性の判断などについて、外科医、放射線科医ともに十分な経験と知識を積み重ねてきたことも、当院でこの治療を実践できているもう一つの理由だと考えています。
生活習慣の改善が大腸がんの予防にも
最後に予防についてのアドバイスもお願いします。
直腸がんを含む大腸がんは、全国罹患数が全がん種の中で1位の155,400人、死亡数は2位の54,200人(2019年)となっており、誰もが発症し、命を落とす可能性のある疾患です。
日本人を対象としたがん予防の研究では、「禁煙・節度のある飲酒・バランスの良い食事・身体活動・適正体重の維持・感染予防」の6つが効果的であると証明されています。これは大腸がんでも同じです。
また、完治には早期発見がとても重要です。大腸がん検診の便潜血検査を定期的に受け、陽性であれば怖がらずに大腸内視鏡検査を受けましょう。血便があったら、痔などからの出血だと安易に判断せず、必ず専門医を受診していただきたいです。
(この記事は、当院広報紙Mini MEWSの2022年5月号で掲載した記事を再編集したものです。)

消化管・小児外科 教授
消化管外科 科長
問山 裕二
がんの根治と消化機能の再建への興味から消化器外科医に。体内にありながら外来微生物と直に接している臓器としての特殊性に消化管の奥深さを見る。医師としては「利他の心」、医学者としては「知行合一」が信条。
趣味は、ウォーキング、温泉や海外への旅と読書。カラオケも好きで、フォークソング(松山千春、さだまさし、中島みゆき等)とMISIA、玉置浩二を熱唱する。