
胃がんに対する低侵襲な外科治療
- 2024-6-27
- CANCER MEWS
- #消化管外科, #胃がん, #胃がんロボット手術
― 「施設A」における高難度症例や胃温存手術 ―
胃がんは、医療の進歩に伴い、完治するケースが増えていますが、発症者数は増加しており、がんの死亡者数ではいまだ上位に位置します。また、手術の難易度が高い食道胃接合部にできるがんが増加傾向にあります。
三重大学病院は、高水準な胃がん診療を行える医療機関として、日本胃癌学会により「施設A」に長年認定されてきました。患者さんにとって様々なメリットが期待できるロボット支援下手術も、日本ロボット外科学会専門医を中心とするチームで行っています。さらに、新しい取り組みとして、術後合併症の軽減に向けた新しい術式も導入しています。
消化管外科の大井正貴副科長に聞きました。

消化管外科 副科長・病院教授
大井正貴
胃がん、食道胃接合部がんの増加
胃がんは今も日本人に多いがんなのですか。
胃がんは、かつて日本人のがん死亡率の第1位でしたが、2020年厚生労働省の部位別がん死亡率では、男性で肺がん、大腸がんを下回り第3位、女性で第5位となっています。しかし、胃がんになる人の数(罹患数)で見ると、2018年に診断された人は男性約9万人、女性約4万人です。
医療の進歩で早期発見・早期治療ができるようになり、完治する人が増えてはいますが、罹患者数自体が増加しているため、結果的に死亡する人の数はあまり変わっていないということになります。
主流になりつつある低侵襲なロボット手術
現在は、どのような治療が行われているのでしょうか。
胃がんの根治には、やはり切除することが第一の選択肢です。
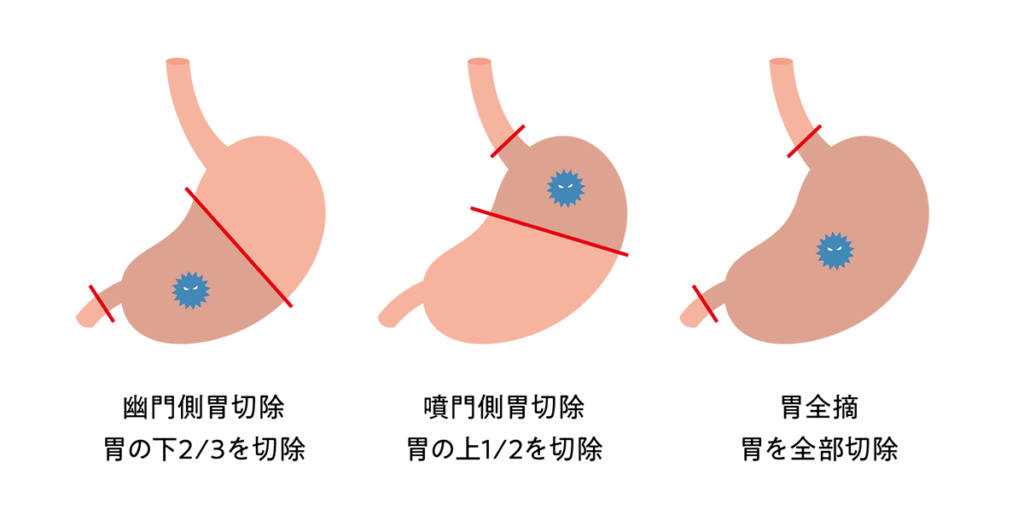
手術の基本は癌を含む胃とリンパ節を切除することであり、がんの分布状況により、幽門側胃切除術、噴門側胃切除術、胃全摘術があります。
開腹手術が中心でしたが、現在は、腹腔鏡手術に加え、ロボット支援下手術が主流になりつつあります。
当科でもロボット手術を積極的に導入していて、2023年に行った胃がん手術のうち、開腹手術が約18%、腹腔鏡手術が約37%、ロボット手術が約45%となっています。当科で胃がんに対するロボット手術を開始した2017年から比べると、その件数は約5倍になりました。
胃がんに対しては、ロボット手術が全体の約半数までになっているのですね。
ロボット支援下手術は、細かい操作が可能で、より安全な手術ができることと、臓器はもちろん、神経や血管の切除を少なくできるため、合併症や後遺症が起こりにくく、患者さんの負担が小さい低侵襲であることが選択の理由です。
また、胃がんに対しては保険がききますので、医療費も腹腔鏡手術とほぼ同じです。
ロボット支援下手術は、進行がんでも適応できるのですか。
ロボット支援下手術は、消化器がんのうち、胃がん、食道がん、直腸がんが対象となります。また、腫瘍が他の臓器に浸潤していたり、腫瘍が非常に大きいなどの症例でなければ、進行がんも対象となります。
三重大学病院の消化管外科には、現在、日本ロボット外科学会が認定するロボット手術国内A級専門医が1名、国内B級専門医が1名おり、進行がん、食道胃接合部がんなどを対象とした難易度が高い症例においても多くの実績があります。
症例としての最近の傾向は何かありますか。
胃に関連するがんには、胃の中だけでなく、食道と胃の境目にできる「食道胃接合部がん」というのもあります。また、食道に沿ってがんが胸の中まで広がっていたり、鎖骨のやや下くらい(胸部上部)にあるリンパ節に転移していることも少なくありません。
このうち、胃がん全体に占める食道胃接合部がんの発生頻度が、1960年代前半は2.3%だったのに、2000年代前半には10%にまで増加し、その後も増加傾向にあると推測されます。
食道胃接合部がんを含む胃がんが増えている背景はわかっていますか。
胃がんは、粘膜の炎症が引き起こすものです。この粘膜炎症は、1)塩分の摂りすぎや野菜・果物の摂取不足、2)喫煙、3)ヘリコバクターピロリ菌の感染、4)胃液の逆流、5)肥満が主な原因です。
日本ではピロリ菌の感染は減少していますので、食事や喫煙、肥満などに関わる生活習慣が胃がん人口の増加に影響を与えていると考えられます。
胃酸の逆流防止にも考慮した食道胃接合部がん治療
近年増加傾向にあるという食道胃接合部がんは、手術の難易度が高いと聞きます。
食道胃接合部がんの手術は、お腹に入ってすぐのとても狭いスペースで食道を切り、胃あるいは腸とつながなければなりません。合併症が起こる確率も高く、技術を要します。
また、病変が食道の上の方まで広がっていたり、胸のリンパ節に転移をしている場合には、肋骨を開くなど大規模な手術となり、患者さんの肉体的負担はもちろん、手術自体の難易度がさらに上がります。
三重大学病院では、そうした難易度の高い食道胃接合部がんに対してどのような手術を行っていますか。
基本的には、がんの位置と大きさから切除部位や範囲を決定し、術式を選択しています。
食道胃接合部がんにおいては、単に食道と胃をつなぐだけだと、術後に胃酸が食道に逆流して起こる胸焼けや逆流性食道炎に苦しむことも多くあります。そこで、当院では、術後の生活の質を重視し、必要に応じて、胃酸の逆流防止機構を加える手術も行なっています。
ロボット支援下手術も採用しているのでしょうか。
先ほどお話したように、食道の外科手術は場所により非常に侵襲度が高くなるため、当科の食道がん手術の経験を生かして、食道胃接合部がんに対しても患者さんへの負担が少ないロボット手術を採用しています。
県内で唯一の日本胃癌学会認定「施設A」
三重大学病院は、日本胃癌学会の「施設A」認定を受けていますね。
胃がん診療を行う医療機関を対象にした日本胃癌学会の認定制度で、AとBの二種類があります。特に「A施設」は、診療全体のレベルを高く評価された施設で、全国で143か所が認められています(2024年4月末現在)。三重県では当院のみです。
どういった基準が求められるのでしょうか。
消化器外科専門医のみならず、多様化・専門化した胃がん治療に対応できるよう、多領域の専門医が一定数以上在籍していること、多くの診療実績があることなどがあって初めて認定されます。

胃の温存を最大化し、合併症リスクを減らす術式への取り組み
三重大学病院の消化管外科は、そうした「施設A」認定を受けると同時に、高難度の症例実績も多くあります。今後さらに取り組んでいきたいことはありますか。
一つは、胃を切除した後の合併症のリスクをコントロールできる術式を確立することです。
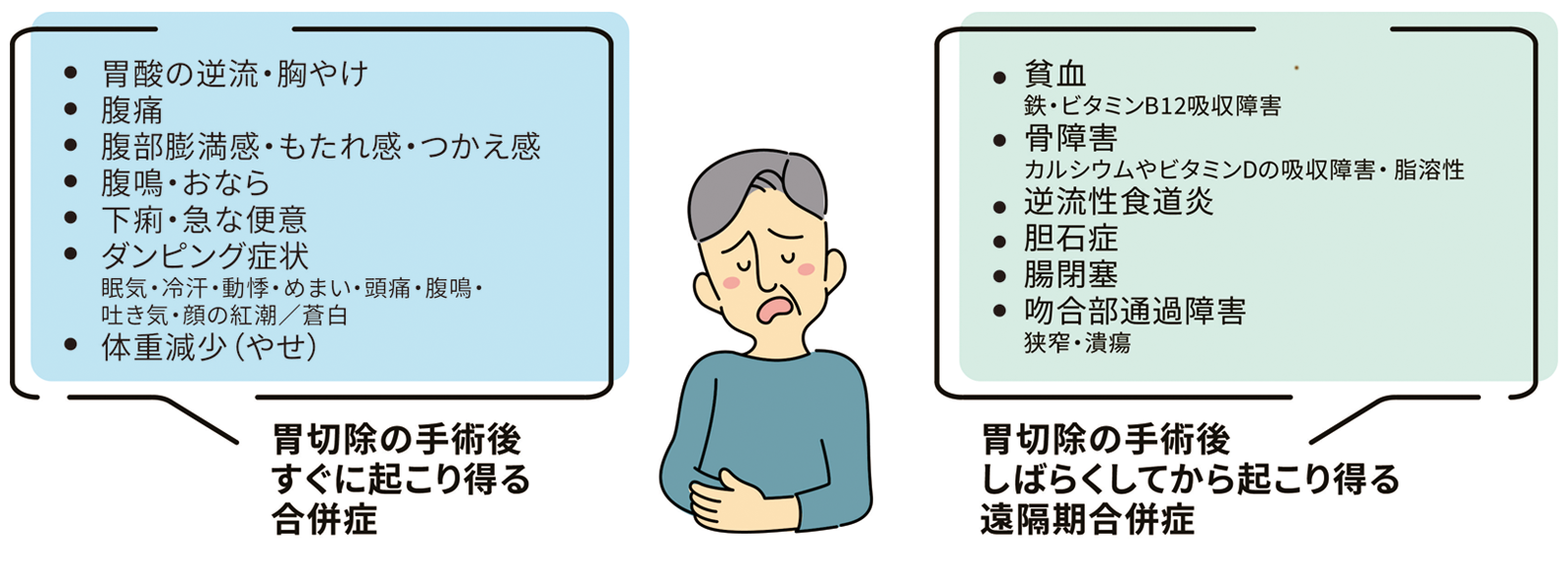
胃を切除すると、胃酸の逆流だけでなく、胸やけ、腹痛、食物が消化不良のまま小腸に届くことによるダンピング症状としての眠気、動悸、めまいなど、いろいろな症状が起こり得ます。
また、手術からしばらく経って起こる遠隔期合併症として、栄養素の吸収障害が起こったり、胆石症や腸閉塞などを発症する場合もあります。
そこで、当科で今取り組んでいるのが、「センチネルリンパ節ナビゲーション手術」です。
どういった手術なのでしょうか。
現在のガイドラインでは、胃がんに対しては、基本的に胃を大部分切除することとなっています。また、転移の可能性を除くため、胃周辺のリンパ節も大きく切除します。しかし切除部分が大きいほど、先ほどお話したような合併症リスクは高まります。
また、早期胃がんの場合、リンパ節転移率は約10%であるため、残りの90%の患者さんは、本来であれば機能を温存して生活の質を維持できる可能性があります。
センチネルリンパ節ナビゲーション手術は、転移の有無を把握することで、切除範囲を最低限にし、できるだけ胃を温存しようとするものです。
転移の有無を把握することがポイントなのですね。
はい。この術式では、まず、手術中に、リンパ管のうち、がんが最初に転移するセンチネルリンパ節を見つけ出し、その病理検査を迅速に行って、転移の有無を調べます。
もしそこに転移があれば、定型手術(胃の2/3~全部の切除)を、転移がなければ小さく切除する縮小手術(胃の1/3以内の切除)を選択します。
センチネルリンパ節というのは、またの名を「見張りリンパ節」と言い、がんの転移の有無を見張れるリンパ節とされています。
センチネルリンパ節ナビゲーション手術は、すでに実用化されているのですか。
三重大学病院では、この手術についてすでに先進医療Bを取得しており、実施可能です。ただ、現時点では保険診療ではありません。
当院は、この術式について多施設共同臨床試験にも参加しており、今後のさらなる発展を目指しています。根治性を担保しながらも患者さんの生活の質を保てる、胃がんや食道胃接合部がんの治療法を提供できればと思っています。
最後に、胃がんの予防を含め、患者さんにメッセージをお願いします。
上腹部痛、不快感などがあれば、すぐにかかりつけ医にご相談ください。胃がんも食道胃接合部がんも内視鏡検査での早期発見が重要ですので、ぜひ定期的な検診を受けてください。
また、塩分の摂りすぎ、野菜・果物の不足に気を付け、胃がんのリスクにもなる喫煙はやめましょう。その他、ヘリコバクターピロリ菌の感染チェック、および感染があった場合はその後の定期フォローを行うことも胃がん予防には重要です。

消化管外科
副科長・病院教授 大井正貴
魚全般、練り物(つくね)など、居酒屋メニューが好物。幸い病院が海に近く、仕事の合間に行けるので、大学に勤務してから魚釣りが趣味となりました。釣った魚はさばいて、料理もします。
魚・動物・昆虫など生き物が好きで、小学校の自由研究で内臓の貼り絵を作成したのが、ヒトの体に興味を持ったきっかけです。食に関わる臓器である上部消化管を専攻し、消化管外科医となりました。座右の銘は、「臥薪嘗胆」(がしんしょうたん:目的のために辛苦をいとわず、努力を惜しまぬことの意)。








