膠原病
- 2025-11-20
- いろいろな 病気と治療
- #リウマチ, #全身性エリテマトーデス, #関節リウマチ, #リウマチ・膠原病センター, #膠原病
私たちのからだには、細菌やウイルス、あるいはがんなどの病気と闘う防御システムとして免疫機能が備わっていますが、ときに異常に働き、敵ではないはずの自分の組織を攻撃し、炎症を起こしてしまうことがあります。
膠原病は、こうした免疫機能の異常により多臓器が侵される様々な疾患の総称で、40以上の疾患が含まれます。代表的な関節リウマチだけでも、全国に80万人以上の患者さんがいると言われており、膠原病は身近な難病です。
当院では、内臓や骨関節、皮膚など全身のさまざまなところに症状が出る膠原病の治療を行う「リウマチ・膠原病センター」を設置し、膠原病専門医をはじめ、整形外科などが参加するチーム医療を推進しています。
膠原病とその治療について、リウマチ・膠原病センターの中島亜矢子センター長に聞きました。

リウマチ・膠原病センター
センター長 教授
中島亜矢子
膠原病とは
膠原病とはどういった病気なのですか。
膠原病とは、何らかの遺伝的要因を持った方に、何等かの環境要因が加わり、自己の細胞や複数臓器を敵と誤って認識するようになり攻撃してしまう、原因不明の自己免疫疾患の総称です。
現在海外では、膠原病を意味していたcollagen diseasesという呼称はなくなり、connective tissue diseases(結合組織病)やrheumatic diseases(リウマチ性疾患)と言われています。
日本では、膠原病という言葉が広く浸透しており、今もそのまま使用されています。
総称ということは、膠原病として複数の疾患があるのですね。
大きくは、“代表的な膠原病とされている疾患”と”膠原病類縁疾患”、その他に分かれます(図表1)。
| 代表的な膠原病 | ・関節リウマチ ・全身性エリテマトーデス ・全身性硬化症(強皮症) ・多発筋炎/皮膚筋炎 ・全身性血管炎 高安動脈炎、巨細胞性動脈炎、結節性多発動脈炎、顕微鏡的多発血管炎、多発血管炎性肉芽腫症、好酸球性多発血管炎性肉芽腫症、IgA血管炎など ・混合性結合組織病 ・シェーグレン病 |
| 膠原病類縁疾患 | ・成人スチル病 ・ベーチェット病 ・再発性多発軟骨炎 ・リウマチ性多発筋痛症 ・キャッスルマン病 |
| その他のリウマチ性疾患 | ・痛風 ・偽痛風 ・脊椎関節炎 ・好酸球性筋膜炎 |
| 全身性疾患 自己炎症症候群 | ・IgG4関連疾患 ・家族性地中海熱 ・TNF受容体関連周期性症候群(TRAPS) ・その他の自己炎症症候群 |
どのような症状があるのでしょうか。
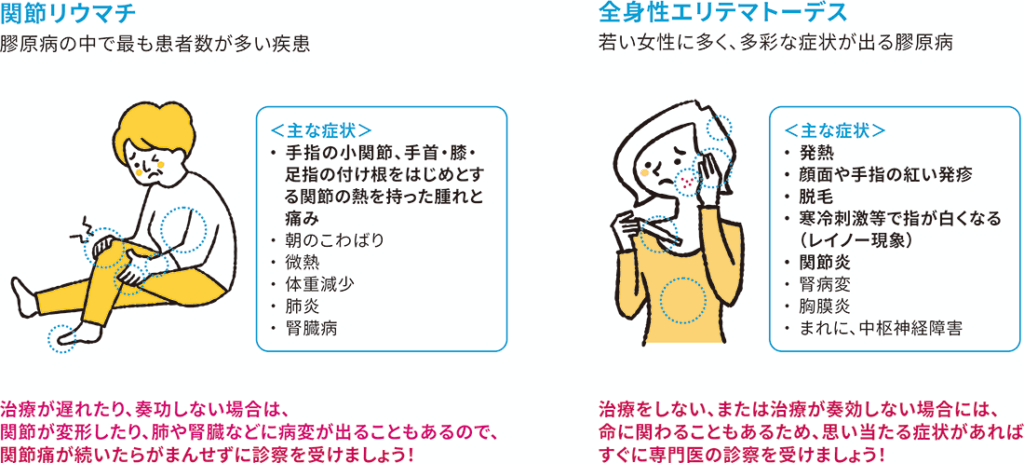
膠原病の代表とされる「全身性エリテマトーデス(SLE)」と患者数が最も多い「関節リウマチ(RA)」についてお話しします。
全身性エリテマトーデスは、若い女性に好発するもので、多彩な症状を呈し、全身の複数の臓器に炎症をきたす自己免疫疾患の代表です。
発熱、顔面や手指の紅い発疹、脱毛、寒冷刺激等で指が白くなるレイノー現象、関節炎などが初期にみられやすい症状で、病気の勢いが強いと腎臓、胸膜・心膜、血液、時に中枢神経などにも障害をきたします。治療しないと、また治療が奏功しないと命にかかわることがあります。
関節リウマチは、手指の小関節、手首、膝、足の趾の付け根の関節などが熱をもって腫れと痛みが生じる病気です。
朝のこわばり、微熱、体重減少を伴うこともあります。治療が遅れたり、治療が奏功しない場合、炎症を起こしている関節に変形をきたし日常生活が不自由になり、加えて肺や腎臓などの内臓にも病変がおよびます。
疑わしい症状があったら、リウマチ膠原病内科を受診してください。近くに専門の科がなければ、発熱が続き、指が白くなる症状や蛋白尿があれば内科、発熱に加え、紅い発疹があれば皮膚科、関節痛なら整形外科をまずは受診していただくのが良いでしょう。
原因は不明とのことですが、発症者の傾向やリスクとして認識されているものはあるのですか。
疾患ごとになりやすい年齢、その特徴や病態、治療が異なります。一般的には、膠原病などの自己免疫性疾患は女性がかかりやすいと言われていますが、男女差のない疾患もあります。
また、膠原病は遺伝病ではないため、一つの要因で発症するのではなく、なりやすい遺伝的素因に様々な環境要因がかかわって発症するとされています。
例えば、関節リウマチは女性に多く、喫煙、歯周病や腸内細菌叢の異常、一部のウイルス感染などが発症に関連するといわれています。ただ、喫煙もせず、歯周病もない方にも発症しますので、必ずしも予防できるわけではありません。
全身性エリテマトーデスでは、ストレスや日光曝露などが誘因になる場合もありますが、それらの要因がない方にも発症します。
とはいうものの、喫煙は最もやめたほうが良い生活習慣です。一部の疾患の誘因ともされますし、肺気腫や肺がんのリスクともいわれ、そのことで膠原病の治療薬が制限されることがあるためです。
膠原病の治療
治療はどのように行われるのでしょうか。
膠原病の種類や段階によって治療は異なりますが、基本的には薬剤を使用して、病気をコントロールしていくことを目指します。
目指すのは、完治というよりもコントロールなのですか。
現時点では、完治をさせる薬剤はありません。病気と薬と長期的に上手に付き合っていただくことが大切です。
なかには薬剤による治療をやめられる、つまり完治する方もいます。
基本的に、現在ではどの疾患も、症状・検査所見の異常がほとんどない“寛解”を目指して治療し、病気になる前と同じ日常生活を送っていただけるようにする、というのが治療目標です。
寛解や日常生活を取り戻すことは目指していけるのですね。
もちろんです。
例えば、全身性エリテマトーデスや関節リウマチの場合には、早期に診断して、病気の勢いが強ければグルココルチコイド(以前はステロイドと呼ばれていた)という薬の必要最少量と免疫抑制薬や生物学的製剤と言われる薬剤を用いて治療し、寛解を目指します。
全身性エリテマトーデスや炎症性筋疾患(多発筋炎や皮膚筋炎)、全身性血管炎などで、急速に病気の勢いが強くなり、内臓に病変が出現した場合には、入院して、グルココルチコイドに加え、その疾患に適応のある免疫抑制薬や生物学的製剤で治療します。
病気の勢いが収まってきたら、グルココルチコイドは早めに減らしていき、免疫抑制薬もしくは生物学的製剤で病気のコントロールを維持するようにします。複数の薬剤を使用する場合もあります。
グルココルチコイドは即効性もあり強力な薬剤ですが、糖尿病、高脂血症、高血圧症、骨粗鬆症、感染症などを誘発することもありますので、短期間の使用にとどめるようにします。使用中は副作用に対する治療や生活習慣などでのコントロールが必要になってきます。
グルココルチコイドや免疫抑制薬を服用する場合は、感染予防が大切です。そのためにうがい・手洗い、適度な運動、肺炎球菌・インフルエンザなどに対するワクチン接種が勧められます。
その他の膠原病の治療についてはどうですか。
患者さんの数が多い膠原病に全身性硬化症(強皮症)やシェーグレン病があります。軽い方では病院に行かなくても日常生活に問題が生じない場合も少なくありません。病気の勢いが低く、進行がゆっくりである場合や内臓に炎症性病変が少ない場合は、基本的に対症療法が行われます。
全身性硬化症では、その方がもっている自己抗体の種類により、例えば肺高血圧症のリスクが高い、間質性肺病変のリスクが高いなどの特徴がありますので、心臓超音波検査や胸部CT検査などを行いつつ経過をみます。
それらの進行が疑わしいときには肺高血圧症治療薬や免疫抑制薬、さらには抗線維化薬を追加するなどの治療を行います。急速に皮膚病変が進行する場合には生物学的製剤のリツキシマブが使用されます。
シェーグレン病では、ほとんどの方は内臓病変を伴うことはありませんので、涙の分泌が少なくなって乾燥した目に対して点眼薬、唾液分泌が少なくなって口腔が乾燥した場合にはうがいや齲歯に対して歯科治療、時に唾液分泌促進作用を有する薬剤を服用したりする対症療法が行われます。
薬物治療は以前よりも進歩しているのでしょうか。
全身性エリテマトーデスにおいては、ミコフェノール酸モフェチル、ボクロスポリンという免疫抑制薬、ベリムマブ、アニフロルマブという生物学的製剤などが導入され、以前より病気の活動性のコントロールができるようになってきました。
他の膠原病においても新しい薬剤が導入されたり、既存のトシリズマブやJAK阻害薬の適応症が広がってきたりしています。
三重大学病院のリウマチ・膠原病センター
三重大学病院では、リウマチ・膠原病センターを設置して専門的な診療を行っています。
2017年9月に三重大学大学院のリウマチ膠原病内科学講座とともに三重大学医学部附属病院にリウマチ・膠原病センターを開設していただきました。
リウマチ性疾患は内科的臓器のほか皮膚・骨関節も高頻度に障害する疾患ですので、リウマチ・膠原病内科だけでなく複数診療科で診療を行うようにとの指導があり、整形外科と協力しセンターとしています。
当初は私一人でしたが、2025年8月末時点で、外部の病院に常勤で派遣している教室員を合わせると計13名となりました。
医学部卒前教育でも、病棟実習、チュートリアル教育、研究室研修など行い、少しずつではありますが、将来の膠原病医を育成しようと努めています。

現在、どういった体制で膠原病治療にあたっているのでしょうか。
病棟では、専攻医、リウマチ専門医、病棟長など全員で診療にあたっています。毎朝、私や准教授も朝回診に参加しており、全員でワンチームです。
この体制にしている理由1は、大学病院の医師は交替で外部の病院の専門診療にもあたっているからです。チーム全員で各入院患者さんを理解していれば、誰かが不在であったとしても対応することができます。
理由2は、当科スタッフは出身大学も経歴も異なる混成部隊のため、診断や治療方針を統一して、同じ考えで診療にあたろうと考えているからです。
これによって、その日のチーム編成に関わらず、同じ診方、考え方で診療を的確に行えると考えています。
治療は、外来、入院の両方で行っているのですか。
外来診療においては、水曜日以外毎日新患を受け入れています。また、入院診療においても10階南・北病棟、6階北病棟の協力を得て行っています。
いずれの場合も、多くの内科系・外科系診療科、また看護部、薬剤部、放射線科、検査科など普段からほぼすべての診療科や部門に連携していただいています。
三重県では、当院が最後の砦と思って受診されてこられる方も少なくありません。膠原病は、診断に基づき、治療を選択し、副作用対策をしつつ寛解を目指して治療するという基本が大切です。また、患者さん自身とそのご家族の背景や意向を理解し、全人的に対応することが大切と考えています。
こうした院内での協力や連携があって、全人的な診療を行うことができていると思います。
三重県にはまだまだ膠原病専門医の数が十分ではないと聞きます。地域医療において三重大学病院のリウマチ・膠原病センターが担っている役割もあるのですか。
北は桑名、南は松阪、北西は名張まで、地域の8中核病院に専門外来の医師を派遣しています。
地域のクリニックからはそれらの中核病院にご依頼いただき加療を行いますが、さらに大学病院での加療が必要な方については速やかに大学への紹介・転院を行っています。
さらに2025年7月には、中核病院の一つに当院の医師3名が勤務し、病棟で入院患者さんを診療する体制も整えました。
では最後に患者さんへのメッセージをお願いします。
リウマチ膠原病は身近な難病で、皆様の周りにも悩んでいらっしゃる方は少なくないかと思います。
当院のリウマチ・膠原病センターは、医師のみならず、看護師、理学療法士、薬剤師など、メディカルスタッフのみんなで診療にあたっています。リウマチ膠原病で困ったときは、どうぞお気軽にスタッフにご相談ください。

(前列左から)三井安沙子、伊藤有平、長谷川正裕(整形外科教授)、中島亜矢子、有沼良幸、田矢香理(秘書・事務補佐員)
(後列左から)森 翔(小児科)、鈴木綾乃(研修医)、半田忠幹(整形外科)、小林 凱(整形外科)、芝原拓真、坂倉星太朗、杉谷直大

リウマチ・膠原病センター
センター長 教授
中島亜矢子
昭和一桁生まれながら薬剤師として癌研で働いた経験を持つ母から、いつも「資格を持ちなさい」と言われて育ち、いつの間にか医師になりたいと思うようになりました。進んだ中高一貫教育の女子高でも教育理念の「for others」と同程度に「女の自立」と声高に言われ続けていました。144人中12人が医学部に進学する当時としてはちょっと変わった学年にいましたので、親・親戚に医師はいなくても、医学部に行くことは特別ではなかったです。
リウマチ膠原病を専門に選んだのは、中学1年の時に女性の数学の家庭教師の先生と出会ったことがきっかけです。結婚後に全身性エリテマトーデスになり、流産と離婚を経験し、教鞭をとっていた県立高校も退職することになった彼女は仕事に困って家庭教師業を始め、その最初の生徒となったのが私でした。
昭和40年代後半、膠原病を診療する病院は東京横浜でも3施設程度しかなく、治療を受けるのに大変苦労されたこともあって、彼女は私に「膠原病を診られる医者になってね」と中高6年間毎週のように言い続けました。その言葉に従って、リウマチ膠原病科を選んでよかったとずっと思っています。
患者さんと向き合うときに大切にしていることは、「まず受け入れる」こと。ここに来たら大丈夫と思っていただくこと。患者さんの「力になる」こと。外来では必ず1回は笑っていただけるように心がけています。闘病、通院は大変と思いますが、せっかく私の外来に来ていただいたのですから、良くなって明るくなって家に帰って、今日より良い明日を過ごしてほしいと思うからです。